La crisis del Covid ha puesto aún más al descubierto la situación del SNS. Años de privatizaciones y recortes, realizados y/o permitidos por todos los partidos políticos del arco parlamentario, han provocado la situación de deterioro y colapso actual.
Nosotrxs, trabajadorxs de atención primaria creemos que es el momento de plantear un debate sobre lo que debería ser el modelo de AP, así como propuestas de mejora de las estructuras existentes en la actualidad.
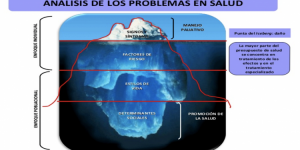
 Es necesario recuperar el espíritu inicial de la atención primaria. La prevención y la promoción de la salud deben de ser ejes centrales.
Es necesario recuperar el espíritu inicial de la atención primaria. La prevención y la promoción de la salud deben de ser ejes centrales.
La Atención Primaria, siguiendo sus principios fundacionales 1, debería ser un nivel asistencial central de nuestro sistema sanitario. Basado en la atención a las desigualdades en salud entre distintos territorios y entre distintas poblaciones dentro de esos territorios. Asimismo, debería basar su labor en el trabajo con las comunidades y poblaciones, estimulando y facilitando su participación en el sistema y dotándoles de recursos para la gestión de sus necesidades en salud.
Poder tener esta Atención Primaria, requiere mantener y fortalecer sus atributos básicos 2: el primer contacto y accesibilidad a equipos de atención primaria entrenados, la longitudinalidad que permita una relación con las familias y comunidades a su cargo sostenida en el tiempo, la integralidad entendida como cobertura de las necesidades de las personas en su contexto (abordaje bio-psico-social) y la coordinación entre los diferentes niveles de atención.
Sin embargo, la atención primaria ha devenido en estas décadas en un modelo puramente asistencialista centrado en los modelos de gestión sanitaria, basados en distintos modelos de pluripatología y cronicidad, que en ningún caso han demostrado una mejora en la salud de la población 3. La atención está exclusivamente centrada en la demanda asistencial, dando lugar a agendas hipertrofiadas que impiden a las profesionales participar en la priorización de las necesidades y desplazando las actividades de prevención, educación y trabajo comunitario, que deberían ser centrales en nuestra tarea.
Paralelamente se han ido introduciendo herramientas propias de la empresa privada, presentadas como supuestas iniciativas de mejora. Una de ellas, el pago de “incentivos económicos” por aceptar el aumento de trabajos más de índole administrativa que de salud comunitaria, o por producir el “ahorro” que los dudosos objetivos de “calidad” determinan. Esos incentivos sirven, además, para alimentar la avaricia de cierto sector de los profesionales además de provocar divisiones entre los mismos profesionales. Se ha instalado la lógica del mercado en la que prima el valor económico del supuesto “ahorro inmediato”, sobre la calidad de los cuidados para la salud y la actuación sobre los determinantes que, a la larga, supondrían una verdadera inversión económica y social. Por ejemplo, el disparate de tener que dedicarle sólo 5 minutos a un paciente que acude a nuestra consulta por un malestar, deviene en derivaciones a especializada en una lógica de medicina defensiva que vendría a generar más gasto traducido en atención hospitalaria, así como, procedimientos diagnósticos invasivos, dañinos e innecesarios que se traducen en aumento del sufrimiento en la población y detrimento de su salud en el largo plazo.
Paradójicamente no son los más trabajadores y comprometidos los que más incentivos cobran. Los puestos de coordinación de los CS o los profesionales premiados son aquellos que ponen delante el “ahorro” económico al resto de actividades que desde un CS se podrían desarrollar para realmente tener un impacto en la salud de la población. La consigna es, ahorra todo lo que puedas y no des problemas a la administración y premiaremos tu silencio.
 Es necesario recuperar la acción en la salud colectiva y abordar los determinantes sociales de la enfermedad. Tres décadas después de la implantación del modelo, existe suficiente evidencia científica que demuestra que gran parte de las patologías prevalentes y de la mortalidad, están determinadas por la desigualdad interna 4, las condiciones socioeconómicas, los contaminantes medioambientales que hoy día impregnan todos los aspectos de nuestras vidas, la agroindustria, las condiciones laborales, etc.
Es necesario recuperar la acción en la salud colectiva y abordar los determinantes sociales de la enfermedad. Tres décadas después de la implantación del modelo, existe suficiente evidencia científica que demuestra que gran parte de las patologías prevalentes y de la mortalidad, están determinadas por la desigualdad interna 4, las condiciones socioeconómicas, los contaminantes medioambientales que hoy día impregnan todos los aspectos de nuestras vidas, la agroindustria, las condiciones laborales, etc.
Y reivindicamos nuestro papel, de actuación sobre los productores de enfermedad, hoy día perfectamente identificados en muchas ocasiones y sobre los que el sistema se niega a actuar. Prevenir lo que no sabemos curar, pero que, en cambio, sí vamos conociendo por qué se produce.
Los diagnósticos de salud, establecidos por ley 5, nunca fueron desarrollados a propósito porque cuestionaban los intereses de los poderosos. Han quedado relegados a una posible pregunta de los temarios de oposiciones, pero a nadie le interesa si realmente se hicieron, o si hay que hacerlos. En el sistema de AP que pretendemos, deben ser obligatorios y revisables en todos los niveles: desde la zona básica a las áreas sanitarias. De sus resultados deben depender las líneas de trabajo de cada dispositivo sanitario. Nunca ha sido así.
La AP debería por tanto tener autoridad para intervenir sobre aquellos factores detectados en el diagnóstico que están provocando morbimortalidad no esperable. Y basarse en el Principio de Precaución 6, actuando ante un posible peligro para la salud humana, y defendiendo el medio ambiente. Miles de sustancias químicas, que forman parte de todo lo que nos rodea y consumimos, son lanzadas al mercado cada año, sin que existan estudios que garanticen su falta de nocividad 7. Se deja a la población la obligación de demostrar este riesgo contra la salud, cuando debe de ser, al contrario. Esta actuación preventiva permitiría ahorrar millones de € que hoy día se despilfarran en gasto sanitario y farmacia y reduciría la mortalidad y la morbilidad, ambas perfectamente evitables en muchos casos 8.
Es necesario un gran incremento de recursos humanos y materiales, pero no es lo único.
Según los últimos datos disponibles, solo el 14.6% del presupuesto sanitario se destina a AP (algunas CCAA apenas dedican un mísero 11,5 %), mientras que la Atención Hospitalaria recibía un 61.8 % 9. Mientras, a pesar de lo establecido en la LGS, subsisten sistemas de atención privados mantenidos con dinero público, que sustraen anualmente miles de millones de € al SNS 10. Como reflejo, hay 0.76 médicas por cada 1.000 habitantes en AP, por 1.73 en AH. En enfermería las cifras son aún peores: 0.64 enfermeras por cada 1.000 habitantes en AP, contra 3.05 en ámbitos hospitalarios 11. Esto explica en parte la situación agónica del primer nivel y apunta soluciones.
Pero, aunque se incrementasen los recursos hay más factores que influyen en su mal funcionamiento. Estamos inmersos en sociedades capitalistas de modelo consumista e individualista por primera vez en la historia. La asistencia sanitaria se ha convertido en muchas ocasiones en un producto de consumo más. Ya no se trata de que quien lo necesite, tenga derecho a la atención, diagnóstico y tratamiento, sino de que el usuario, decida la atención en el momento, modo y manera que él exija. Se ha trasladado a lo sanitario la máxima del “cliente siempre tiene la razón”, eximiendo de obligaciones al “cliente”, que solo tiene derechos. Nosotros vemos pacientes, los políticos del sistema, clientes con posibilidad de voto.
Una parte no despreciable de la población siente su centro de salud como un centro expendedor de atenciones sanitarias. En este contexto, se percibe al profesional sanitario como alguien que debe de solucionarle los problemas inmediatamente (nueva enfermedad civilizatoria) al que exijo en la medida en “que yo pago”, como cualquier producto de consumo (pero que no ocurre cuando se accede a la sanidad privada). La pérdida del concepto de comunidad, hace que no solo la perspectiva clínica se sustente en la atención al individuo, sino que el individuo, al no sentirse parte de la comunidad, exige en función de sus necesidades particulares. “A mí me tienen que ver ahora, porque lo mío es urgente”, y no importa que quien esté esperando con su cita, esté igual o peor. Así, desde hace años la demanda crece imparable, hasta el punto de que se puede consultar por lo más inverosímil. Todos los aspectos de la vida son susceptibles de medicalización: rupturas sentimentales, vejez, calvicie, falta de deseo sexual, y múltiples motivos sociales que el sanitario no puede resolver 12. Y así se consumen recursos necesarios para los más débiles y más pobres. El ejemplo perfecto de la Ley de los cuidados inversos. Paralela y paradójicamente se ha producido una pérdida de autonomía de los pacientes y una delegación cada vez mayor de las responsabilidades en los profesionales 13. Y consecuentemente, se ha perdido toda visión de grupo, incluso para actuar contra los factores que generan la enfermedad colectiva, aunque se materialicen en una industria cercana a tu casa que todos sabemos que es peligrosa.
Esta fe en la búsqueda de una “salud individual”, que no depende ni de los profesionales, ni de la tecnología, ha generado expectativas imposibles de cumplir. El consumo indiscriminado de consultas, pruebas médicas y farmacia conlleva no solo mayor gasto sanitario (y por tanto crecimiento económico e incremento del PIB, elemento central de la economía capitalista), sino iatrogenia, sobrediagnóstico, sobretratamiento, aumento de efectos adversos y efectos indeseables, así como mortalidad y morbilidad evitables. Superado un cierto nivel de “consumo sanitario”, éste se vuelve en contra.
Acompañando a este proceso, el incremento de las agresiones a trabajadores sanitarios 14, son la muestra fehaciente de la deriva y el declive del funcionamiento y la interacción médico/paciente.
 Atención primaria en tiempos de Covid.
Atención primaria en tiempos de Covid.
Con unas consultas ya sobrecargadas que no salen en los medios 15, la gestión de esta pandemia se ha intentado hacer a coste cero. En algunas autonomías, se ha hecho recaer sobre las profesionales de AP, aparte de una mayor carga burocrática de la que ya había, labores descoordinadas que deberían estar a cargo de Salud Pública. El seguimiento y rastreo de casos, así como la gestión de la pandemia, habría sido muy diferente si contáramos con una estructura de Salud Pública fuerte.
Durante los primeros meses, se tuvo que cambiar toda la forma de actuación y atención sanitaria. Eran necesarias las citas no presenciales ya que por situación epidemiológica no se podía garantizar distancia de seguridad en las atestadas salas de espera. La masificación los hubiera convertido en focos de contagio masivo entre pacientes no precisamente sanos 16. Esto supone que toda consulta debe pasar un filtro telefónico previo para organizar la atención y evitar riesgos innecesarios. Partíamos de agendas de entre 50 y 100 pacientes por profesional y día en muchos centros, lo que hacía imposible ver en muchas ocasiones a los pacientes en el día, vulnerando terriblemente la accesibilidad de los pacientes al sistema, ya de por si con serias dificultades a la hora de acceder a su cita telefónica por bloqueo de las insuficientes líneas existentes.
Desde tiempos inmemoriales ha existido la consulta telefónica. Incluso muchos pacientes la prefieren porque evitan tener que acudir al centro evitando el desplazamiento. Hay de hecho pacientes que llaman a su médico desde su lugar de vacaciones… Muchas gestiones y seguimientos no precisan atención presencial, y pueden ser solucionados satisfactoriamente para los pacientes.
Cuando de diagnosticar se trata, es preciso no solo escuchar, sino explorar al paciente. No hacerlo, puede generar en muchas ocasiones errores que pueden conllevar efectos adversos fatales. Pero es necesario poder diferenciar no solo la urgencia, sino la necesidad de diagnóstico. En estos momentos, el cribaje telefónico nos permite distinguir no solo la necesidad de presencialidad, sino la urgencia de la misma. No daremos el mismo valor a un dolor en el pecho, que, a unos mocos sin fiebre, tos, ni dolor de cabeza…Poder organizar la consulta en tramos horarios que separen lo infeccioso del resto de dolencias, es imprescindible en tiempos de pandemia y además, es un trabajo añadido al que ya se venía haciendo, es un trabajo de triaje para el que están cualificado el personal de enfermería y un trabajo administrativo que están realizando médicos cuya formación y funciones son otras. Muy en contra de la opinión general, el cribaje telefónico añade carga de trabajo, enlentece el trabajo y lo complica. No trabajamos menos así. Pero es necesario. Lo que antes era añadido continuamente a la agenda de trabajo, porque el paciente expresaba como “urgente” a conveniencia, ahora es filtrado por criterio de necesidad. Pero si un paciente llega al centro con una urgencia vital, nadie le va a pedir que se vaya a casa y espere la llamada. La demostración de que esto es sí la tenemos en hechos muy sencillos: mayor concentración de «demanda urgente” al salir de clase o antes de entrar al trabajo. En las urgencias de Atención Continuada, los días que hay “partido de futbol del siglo” las urgencias se concentran antes o después, pero raramente durante (solo si son verdaderas…).
[wpdevart_youtube caption=»» align=»left»]ZcrZ4JTTX3k[/wpdevart_youtube]
Lo ocurrido en estos meses era lo esperable dado quien gestiona el sistema. Se ha hecho lo contrario de lo que dicta el sentido común. No se ha actuado aplicando los principios básicos de la epidemiologia, dejando que la epidemia avance, diríamos que, en una planificación suicida, hasta el punto de que todo se ha centrado en soluciones hospitalcentristas, más caras y con peores resultados en número de muertes y de secuelas perfectamente prevenibles. Países con un presupuesto mucho menor han gestionado mejor la epidemia.
Nos encontramos en la segunda ola, tras 9 meses de abandono por parte de las administraciones, con unas plantillas exhaustas, que incluso se han reducido en muchos centros debido a bajas, jubilaciones y abandonos, lo que ha deteriorado más la situación. Algunos estamos trabajando muchos días 2-3 horas más gratuitamente, solo para conseguir seguir atendiendo pacientes o haciendo seguimiento y rastreo de sospechosos. También los efectos colaterales. El personal de primaria fue el primero en fallecer. A nivel médico, siendo menos de una cuarta parte del total de los médicos del SNS, más de la mitad de los médicos fallecidos en la primera ola fueron médicos de primaria.
El bulo de que los centros de atención primaria están cerrados solo puede ser alimentado por aquellos interesados en el crecimiento de los seguros privados. Ni los centros de atención primaria están cerrados, ni los hospitales lo están. Muchos pacientes llevan meses esperando una consulta con el especialista, que ha sido anulada y se encuentran en un limbo, ya que han sido excluidos de la lista de espera. Pero no por ello podemos afirmar que los hospitales están cerrados o blindados. Entendemos que están desbordados y nuestros compañerxs están viendo a pacientes más prioritarios. Ellos también se han tenido que adaptar para garantizar el mantenimiento de la asistencia sanitaria. Y recordemos, que al hospital llega lo que nosotros filtramos. Pero nadie filtra en Primaria.
Al sistema, que busca la degradación de la AP, la desaparición e inexistencia de un sistema de proximidad, participativo y comunitario (que casi ya ha destruido) le beneficia enormemente promover el distanciamiento entre pacientes y profesionales de la sanidad. Hay sectores a los que les interesa poner en evidencia el compromiso de los profesionales con los pacientes. Les interesa hacer la vista gorda con aquellos profesionales que no hacen su trabajo (ni antes del Covid ni ahora). Por eso nuestra ira y frustración va dirigida contra políticos y gestores de todo pelaje, nunca hacia la población.
 Como cierre
Como cierre
Creemos que el modelo ha demostrado su incompetencia a la hora de proteger a la sociedad del sufrimiento y la enfermedad. No solo por la apuesta neoliberal por dinamitar los sistemas públicos de salud mediante la apertura al mercado sanitario y la privatización masiva, sino también porque tendremos que asumir que, como profesionales de la salud, no hemos cubierto ninguna de las expectativas que en su momento abrimos en las comunidades que atendemos.
El sistema nos ha desviado de la actuación contra los determinantes sociales de la salud. Incluso los profesionales comprometidos nos auto convencimos en su momento de que podíamos hacer las cosas de otra manera, ofreciendo otro tipo de atención sustitutoria que al final para nada ha sido eficaz ni consecuente.
Intentando agarrarnos a la medicina basada en la evidencia, hemos caído en la trampa del mercado de la industria farmacéutica tecnosanitaria, sobrediagnosticando, sobremedicando. Intentando que la dependencia a nuestra asistencia por parte de la comunidad, supliera la falta intencionada de medios por parte de los gestores para fomentar de verdad la salud, la autogestión y la autonomía de la población.
En la pandemia todo ha quedado más en evidencia. Nos hemos tenido que someter a las estrategias de gestores sanitarios incompetentes y corruptos porque no había ninguna evidencia, ni conocimiento al que agarrarse desde la ciencia. Pero es que, además, no hemos respondido a las necesidades reales de la gente porque de tanto hacer a la AP invisible, nosotros a su vez hemos hecho invisible a la comunidad…invisible y muda.
A día de hoy hay que repensar muchas cosas y es imprescindible una mirada autocritica de nuestra práctica. A partir de ahí, debemos proponer a las comunidades para las que trabajamos, un nuevo pacto social basado necesariamente en la colaboración, el conocimiento compartido y la humildad de reconocer que no tenemos respuestas para todo.
Más bien, tenemos cuestiones que resolver con la comunidad y seguir construyendo de manera conjunta un modelo sanitario pensado para las usuarias y que aborde los problemas de salud de manera integral y no como eventos aislados e individuales. Para lo que podríamos empezar poniendo en marcha con ellxs el diagnóstico de salud, pero sin olvidarnos de que el verdadero sentido reside en hacerlo conjuntamente con la gente con la que queremos mejorar la vida.
Coordinadora Anti-privatización de la Sanidad Pública (CAS), diciembre de 2020
Comunicado consensuado por los socios/simpatizantes de CAS, trabajadoras de AP:
- Rut Suarez, médico de familia, SAS, Andalucía
- Miriam García, pediatra, Servicio Canario de Salud, Canarias
- Concha Ortiz, médico de familia, Servicio Extremeño de Salud, Extremadura
- David Martínez, enfermero, Servicio Valenciano de Salud, Valencia
- Alberto Cabañas, médico de familia, SERMAS, Madrid
- Irene García, médico de familia, SERMAS, Madrid
- Juan Antonio Gómez Liébana, enfermero, SERMAS, Madrid
- Roberto Colino, médico, SESCAM, Castilla La Mancha.
- Unai Álvarez, celador, Osakidezta, País Vasco
- Mati Iturralde, médico de familia, Osakidezta, País Vasco
- Inmaculada García, pediatría, SERGAS, Galicia
- Iñigo Melchor, médico de familia, SERGAS, Galicia
- Elio Conesa Ribera, enfermero, Instituto Catalán de la Salud, Barcelona
Referencias
- World Health Organization. Declaration of Alma-Ata. International Conference on Primary Health Care. Alma-Ata, USSR. 6-12 September 1978. Disponible en https://www.who.int/publications/almaata_declaration_en.pdf
- Starfield B. Atención primaria: equilibrio entre necesidades de salud, servicios y tecnología. 2a ed. Madrid: Masson; 2004
- Minué-Lorenzo S. Fernández-Aguilar C. Aten Primaria. 2018;50(2):114-129
- Wilkinson, R., Pickett K., Desigualdad: Un análisis de la (in)felicidad colectiva. 2009. Turner
- Real Decreto 137/1984, de 11 de enero, sobre estructuras básicas de salud.
- Artículo 191 del Tratado de Funcionamiento de la Unión Europea. https://eur-lex.europa.eu/legal-content/ES/TXT/HTML/?uri=LEGISSUM:l32042https://eur-lex.europa.eu/legal-content/ES/TXT/?uri=celex%3A52000DC0001
- Recomendamos los trabajos de Nicolas Olea, Fernando Palacios, Eduard Rodríguez Farré, entre otros.
- Muertes planificadas: cuando lo que importan son los beneficios industriales. https://www.casmadrid.org/comunicados/INDUSTRIAS_TOXICAS_BENEFICIOS_INDUSTRIALES.pdf
- Rodríguez-Blas MC. Estadística de Gasto Sanitario Público. Principales resultados. Dir. Gral. de Cartera Común de Servicios del SNS y Farmacia. Ministerio de Sanidad. 2018. Disponible en https://www.mscbs.gob.es/estadEstudios/estadisticas/docs/EGSP2008/egspPrincipalesResultados.pdf
- Desde Muface, Mugeju e Isfas, hasta decenas de acuerdos del sector público para dar atención sanitaria privada a sus empleados.
- Recursos humanos, ordenación profesional y formación continuada en el Sistema Nacional de Salud. Informe Anual del Sistema Nacional de Salud. 2018. Disponible en https://www.mscbs.gob.es/estadEstudios/estadisticas/sisInfSanSNS/tablasEstadisticas/InfAnualSNS2018/Cap.4_R.Humanos.pdf
- Guillermo Renduelles: la mayor parte de mis pacientes no necesitan un psiquiatra o un psicólogo, necesitan un comité de empresa.
- Guillermo Renduelles: “Hay una quiebra de la sociedad tradicional, que daba aportes para esos problemas, un «nosotros» que cuando se te moría alguien te decía cómo hacer duelo. La pena se «colectivizaba». Ahora nadie sabe cómo envejecer o criar a los niños, si darles un cachete o no, si es bueno o no fingir orgasmos. Ha sido un proceso de invasión de la vida cotidiana por técnicos que dan soluciones técnicas al proceso del vivir común”.
- Las agresiones a los profesionales sanitarios han crecido en 2020, un año marcado por la crisis del coronavirus Covid-19. https://www.redaccionmedica.com/secciones/derecho/agresiones-profesionales-sanitarios-espana-enero-agosto-interior-4904
- La saturación de los centros de salud por el Covid 19 no se considera en ninguno de los indicadores de la pandemia, como si se hace, por ejemplo, con los ingresos hospitalarios. https://www.elperiodico.com/es/sociedad/20201117/atencion-primaria-muerta-covid-juan-simo-8201263
- «La atención primaria está clínicamente muerta» https://www.elperiodico.com/es/sociedad/20201117/atencion-primaria-muerta-covid-juan-simo-8201263
Categorías:estatal
